Parodontitis ist eine der häufigsten chronischen Erkrankungen weltweit. Schätzungen legen nahe, dass in Deutschland circa zehn Millionen Menschen an einer schweren Parodontitis erkrankt sind. Parodontitis ist eine Erkrankung, die zumeist erst im fortgeschrittenen Erwachsenenalter auftritt. Es gibt aber auch sehr rasch fortschreitende Verlaufsformen, von der bereits Kinder und Jugendliche betroffen sein können.
Parodontitis – warum verlieren Zähne ihren Halt?
Parodontitis wird durch Bakterien im Zahnbelag (Plaque/Biofilm) ausgelöst. Über 700 verschiedene Bakterienarten können die Mundhöhle besiedeln. Die meisten davon sind harmlos und aktiver Teil der gesunden Bakterienflora im Mund. Durch unzureichende Mundhygiene nimmt aber die Menge der Bakterien auf den Zähnen zu und die empfindliche Zusammensetzung der oralen Mikroflora verschiebt sich zum Krankhaften (Dysbiose). Auf diesen vermehrten und veränderten bakteriellen Biofilm reagiert der Körper mit einer Entzündung. Zunächst ist von diesem Prozess nur das Zahnfleisch, die Gingiva, betroffen. Erste Anzeichen einer Zahnfleischentzündung (Gingivitis) sind eine Schwellung und/oder Rötung des Gewebes und Zahnfleischbluten beim Essen oder Zähneputzen.
Im Unterschied zu einer Parodontitis bleibt die Gingivitis aber auf das Zahnfleisch beschränkt und führt zu keinen dauerhaften Schäden am Zahnhalteapparat. Nach Entfernung der Plaque kann sie vollständig ausheilen.
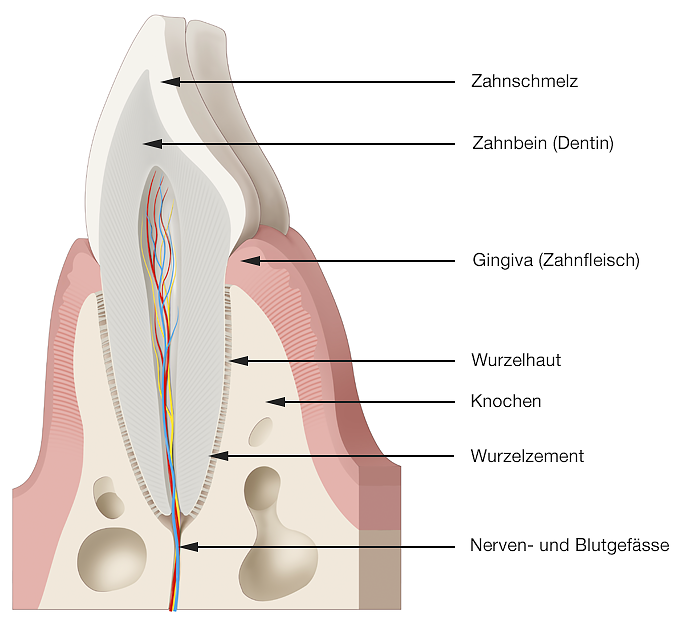
Gesunder Zahnhalteapparat
Schematische Darstellung des Zahnhalteapparates, zu dem die Gingiva (Zahnfleisch), der Kieferknochen, das Wurzelzement und die Parodontalligamentfasern zwischen Knochen und dem Zement auf der Zahnwurzel gehören. Bei einer parodontal gesunden Situation ist der Kieferknochen und Faserapparat intakt. Die Gingiva verhindert über die Anhaftung am Zahn das Eindringen von oralen Mikroorganismen in den Körper.
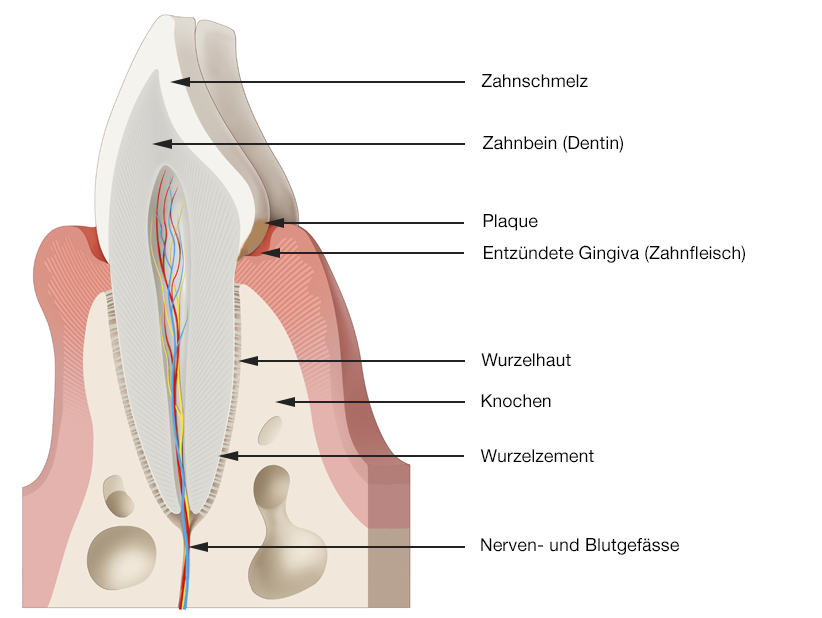
Entzündetes Zahnfleisch (Gingivitis)
Bei einer Gingivitis kommt es durch die Biofilm-induzierten Entzündungsprozesse zu einer Schwellung und Rötung der Gingiva. Das Zahnfleisch kann auf Berührung oder auch spontan bluten. Die Veränderungen beschränken sich aber auf die Gingiva. Knochen und Parodontalligamentfasern bleiben unversehrt. Die Prozesse sind reversibel.
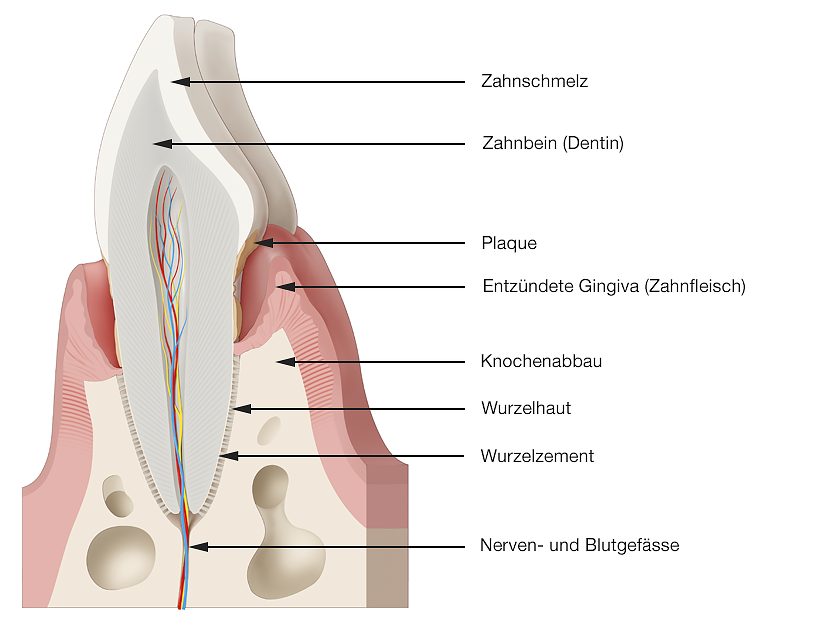
Gingivitis ist aber nicht harmlos, denn sie kann der Beginn einer Parodontitis sein. Bei der Parodontitis greift die körpereigene Abwehrreaktion auf alle Anteile des Zahnhalteapparates über und zerstört den Kieferknochen und die Haltefasern, der Zahn wird locker. Bei fortgeschrittener Erkrankung ist Zahnverlust die Folge. Außer den lokalen Schäden am Parodont kann Parodontitis auch Auswirkungen auf den gesamten Körper haben und steht in Zusammenhang mit einer Vielzahl von systemischen Erkrankungen, unter anderem Diabetes mellitus, kardiovaskuläre Erkrankungen, Schwangerschaftskomplikationen und Demenz. Ergebnisse einer aktuellen Studie zeigen zudem, dass Menschen mit Parodontitis, die an COVID-19 erkranken, ein signifikant höheres Risiko für schwere Komplikationen (Einweisung auf Intensivstationen, Beatmung und Tod) im Verlauf der Infektion haben.
Ursache für Parodontitis ist immer die Ansammlung von Bakterien in Form von Zahnbelägen (Plaque/Biofilm).
Ohne bakterielle Beläge kann weder eine Gingivitis noch eine Parodontitis entstehen.
Risikofaktoren und Folgen
Das Risiko für Parodontitis ist individuell unterschiedlich. Unbehandelt oder unzureichend therapiert führt Parodontitis zu einer Zerstörung der zahntragenden Gewebe und letztendlich zu dem Verlust von Zähnen. Die Erkrankung ist eine der Hauptursachen für Zahnverlust bei Erwachsenen weltweit und hat damit einen negativen Einfluss auf die Kaufunktion, orale Ästhetik und Lebensqualität der Betroffenen.
Durch die Erkrankung selbst und den Ersatz von fehlenden Zähnen trägt Parodontitis in erheblichem Maße zu den Kosten bei, die direkt oder indirekt durch Zahnerkrankungen verursacht werden. Schweregrad und Verlauf der Parodontitis werden von mehreren Faktoren bestimmt: die Menge und Art der auslösenden Bakterien und die Stärke der körpereigenen Abwehr. Je aggressiver die Bakterien und je schwächer die Abwehrlage des Körpers, desto früher und stärker tritt die Krankheit auf. Die Infektionsabwehr kann durch äußere (exogene) Risikofaktoren wie Rauchen oder Stress nachhaltig geschwächt werden.
Rauchende erkranken deutlich häufiger an Parodontitis als Nichtrauchende. Der Verlauf der Parodontitis ist schwerer und Raucher:innen sprechen schlechter auf die Behandlung an als Nichtraucher:innen. Rauchen ist eine der am stärksten beeinflussbaren Risikofaktoren für Parodontitis. Einige Allgemeinerkrankungen, wie zum Beispiel Diabetes mellitus (Zuckerkrankheit), können erhebliche Auswirkungen auf die Mundhöhle haben und das Risiko für die Entstehung von Parodontitis verstärken. Auch unausgewogene Ernährung und Bewegungsmangel gelten als Risikofaktoren. Sie haben es hier selbst in der Hand, diese Risikofaktoren durch einen gesunden Lebensstil zu minimieren.
Ihre individuelle Mundhygiene und Rauchen sind die am stärksten beeinflussbaren Risikofaktoren für Parodontitis.
Symptome einer Parodontitis
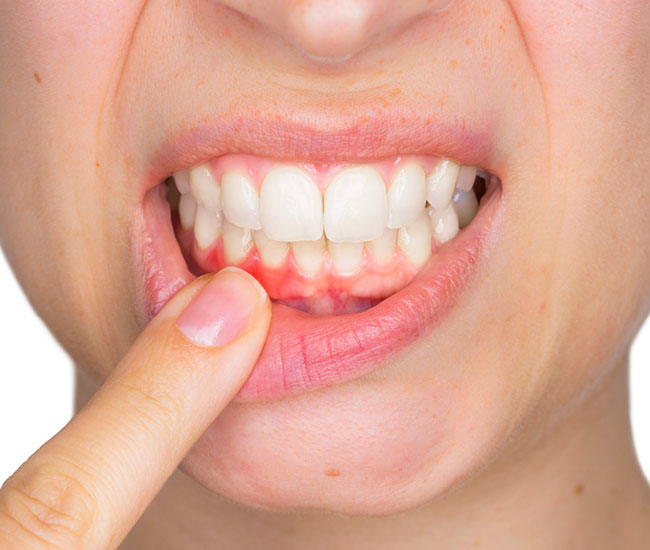
Gingivitis und frühe Stadien der Parodontitis sind für Betroffene nicht zu unterscheiden. Der Verlauf von Parodontitis ist zumeist langsam und schmerzlos, leichte und moderate Formen von Parodontitis zeigen daher über viele Jahre zumeist wenige oder nur milde Symptome. Veränderungen der Gingiva (Zahnfleischbluten, Rötung und Schwellung) sind oft die ersten und einzigen Anzeichen, die von den Patient:innen häufig nicht wahrgenommen oder richtig eingeordnet werden, bis es dann zu einer Lockerung der Zähne kommt.
Auf die folgenden Warnsignale sollten Sie achten:
- Häufiges Zahnfleischbluten
(beim Zähneputzen, aber auch spontan, z. B. beim Kauen) - Gerötetes und geschwollenes Zahnfleisch
- Dauerhafter Mundgeruch und/oder unangenehmer Geschmack im Mund
- Das Zahnfleisch zieht sich zurück, die Zähne erscheinen länger
- Empfindliche Zähne (Zahnhälse)
- Eiteraustritt aus den Zahnfleischtaschen
- Zähne werden locker und können wandern
Selbsttest Parodontitis
Die DG PARO hat zusammen mit der Universität Greifswald einen Selbsttest entwickelt und validiert, mit dem Sie Ihr eigenes Risiko für eine Parodontitis einfach zu Hause einschätzen können – mit nur sieben einfachen Fragen.
Erste Krankheitssymptome?
Ein Besuch beim Zahnarzt schafft Klarheit. Beobachten Sie eine Veränderung an Ihrem Zahnfleisch und/oder Ihren Zähnen? Dann sollten Sie Ihren Zahnarzt oder Ihre Zahnärztin aufsuchen. Denn nur er oder sie kann eine sichere Diagnose stellen und die geeigneten therapeutischen Maßnahmen einleiten, um weitere Schäden zu verhindern. Im Rahmen der Kontrolluntersuchung kann Ihre Zahnärztin oder Ihr Zahnarzt mit einer Früherkennungsuntersuchung des Zahnfleisches, dem Parodontalen Screening Index (PSI), den Gesundheitszustand des Parodonts schnell überprüfen und sicherstellen, dass schwerwiegende Erkrankungen des Zahnhalteapparates nicht übersehen werden.
Diese Untersuchung dauert nur wenige Minuten und ist kaum spürbar. Ergibt das PSI einen Verdacht auf eine Parodontitis, wird die endgültige Diagnose und der notwendige Behandlungsaufwand durch eine umfassendere klinische und röntgenologische Untersuchung abgeklärt.
Nur durch regelmäßige Kontrolluntersuchungen bei Ihrem Zahnarzt oder Ihrer Zahnärztin können Veränderungen rechtzeitig erkannt und frühzeitig eine Parodontalbehandlung durchgeführt werden. Denn gerade im Frühstadium sind Erkrankungen des Zahnhalteapparates gut behandelbar. Ein deutlicher Rückgang des Zahnfleischs und Zahnverlust als Folge von unbehandelten Parodontalerkrankungen lassen sich so weitgehend vermeiden.

der psi
Der Parodontale Screening Index (PSI) ist eine Vorsorgeuntersuchung für Ihr Zahnfleisch. Im Video wird die Untersuchung vorgestellt.
Sie sehen gerade einen Platzhalterinhalt von Vimeo. Um auf den eigentlichen Inhalt zuzugreifen, klicken Sie auf die Schaltfläche unten. Bitte beachten Sie, dass dabei Daten an Drittanbieter weitergegeben werden.
Mehr InformationenParodontitistherapie
Eine bestehende Parodontitis ist gut behandelbar. Durch frühzeitiges Erkennen der Erkrankung und eine systematische Therapie kann der Krankheitsprozess zum Stillstand gebracht und der Zustand des Zahnhalteapparates deutlich verbessert werden. Grundlage jeder Behandlung ist dabei die vollständige Beseitigung der verursachenden bakteriellen Plaque. Dabei geht Ihr Praxisteam in mehreren Schritten vor:
In der ersten Behandlungsphase erhalten Sie eine ausführliche Unterweisung mit praktischen Tipps für eine optimale häusliche Zahnpflege. Neben der richtigen Putztechnik gehört dazu auch der Gebrauch von Hilfsmitteln zur Reinigung der Zahnzwischenräume.
Falls erforderlich, werden Ihre Zahnoberflächen von allen erreichbaren weichen und harten Belägen befreit und anschließend poliert. Durch diese erste Hygienephase wird die Bakterienmenge verringert und die oberflächliche Entzündung geht zurück.
(antiinfektiöse Therapie, AIT)
Unter lokaler Betäubung werden die bakteriellen Beläge von den Wurzeloberflächen unterhalb des Zahnfleischsaumes beziehungsweise in den Zahnfleischtaschen (subgingival) entfernt. Bei sehr schweren klinischen Verlaufsformen und jungen Patientinnen und Patienten kann es sinnvoll sein, diese subgingivale Instrumentierung der Wurzeloberflächen mit der Gabe von Antibiotika zu kombinieren. Die Einnahme der Antibiotika muss in unmittelbarem zeitlichen Zusammenhang mit der subgingivalen Reinigung erfolgen.
Nach einigen Wochen erfolgt eine erneute Beurteilung Ihres Zahnfleisches (Befundevaluation, BEV). Wenn die bisherige Behandlung nicht ausgereicht hat, um die Zahnfleischtaschen zu beseitigen, wird Ihnen Ihr Zahnarzt oder Ihre Zahnärztin weiterführende Behandlungsschritte vorschlagen.
Bei besonders tiefen und schwer zugänglichen Zahnfleischtaschen (≥ 6 mm) kann für eine gründliche Reinigung ein chirurgischer Eingriff nötig sein. Hierbei werden unter örtlicher Betäubung die Wurzeloberflächen unter Sicht gereinigt, um möglichst jeden Bakterienschlupfwinkel zu erfassen (chirurgische Parodontaltherapie, CPT). Es kann auch sinnvoll sein, hierbei regenerationsfördernde Medikamente (z. B. Schmelzmatrixproteine) einzubringen.
Die sich anschließende, bedarfsorientiert und lebenslang durchzuführende unterstützende Parodontaltherapie (UPT oder Recall) hat zum Ziel, das erreichte Behandlungsergebnis aufrechtzuerhalten. Im Rahmen von Nachsorgeuntersuchungen werden Zähne und Zahnfleisch kontrolliert und professionell gereinigt.
Sie erfahren dabei auch, an welchen Stellen Sie Ihre Mundhygiene noch oder wieder verbessern sollten. Die Häufigkeit der Recalltermine richtet sich nach dem Schweregrad beziehungsweise der Erkrankung und dem individuellen Erkrankungsrisiko (Grading). Der langfristige Erfolg der Parodontalbehandlung hängt von Ihrer Mitarbeit bei der täglichen Mundhygiene und von der regelmäßigen Betreuung durch das zahnärztliche Praxisteam ab.
Nehmen Sie die Erhaltungstherapie unbedingt wahr. Ohne regelmäßige Nachsorge wird die Erkrankung wiederkehren und sich die Zerstörung des Zahnhalteapparates fortsetzen.
Was kann ich tun, um Gingivitis und Parodontitis zu vermeiden?
Erkrankungen des Zahnhalteapparates sind nicht schicksalhaft. Sie können durch richtige und gründliche Mundhygiene, ergänzt durch professionelle Betreuung, der Entstehung von Gingivitis und Parodontitis vorbeugen.
Putzen Sie Ihre Zähne zweimal täglich – morgens und vor dem Zubettgehen. Techniken, wie man die bakteriellen Beläge effektiv von allen Zahnflächen entfernt, zeigt Ihnen Ihr zahnärztliches Team. Wenn Ihr Zahnfleisch gesund ist, genügt eine Putzdauer von jeweils zwei Minuten zur Vorbeugung gegen Gingivitis. Leiden Sie bereits an einer Zahnfleischerkrankung, wird eine gründliche Reinigung Ihrer Zähne deutlich länger dauern. Sie können zum gründlichen Zähneputzen entweder eine Handzahnbürste oder eine elektrische Zahnbürste benutzen. Beide sind effektiv. Wichtig ist, die richtige Technik und die richtigen Hilfsmittel für Ihre individuellen Anforderungen zu finden.
Zahnbürsten können nur die Kau- und Seitenflächen der Zähne reinigen. Die Zahnzwischenräume werden von ihnen nicht erreicht. Noch schwieriger ist die Situation bei schräg/schief stehenden Zähnen oder vorhandenen Füllungen und Zahnersatz. Reinigen Sie daher ergänzend einmal täglich alle Zahnzwischenräume mit zusätzlichen Hilfsmitteln. Damit verhindern Sie auch dort die Bildung schädlicher Zahnbeläge. Dazu eignen sich spezielle Zahnzwischenraumbürsten (Interdentalraumbürsten), die es in unterschiedlichen Größen gibt. In engen Zahnzwischenräumen kann die Anwendung solcher Bürsten manchmal nicht möglich sein, dann ist an diesen Stellen die Zahnseide das Mittel der Wahl zur Reinigung der Zwischenräume. Bei einer bereits bestehenden Gingivitis kann eine Mundspüllösung einen zusätzlichen Nutzen bieten. Sie ist aber kein Ersatz für das Zähneputzen und für die Zahnzwischenraumpflege.
Es ist wichtig, dass man die Hilfsmittel zur Reinigung der Zähne Ihrer individuellen Situation anpasst und deren Anwendung mit Ihnen bespricht, demonstriert und einübt. Mit der richtigen Mundhygieneinstruktion werden Verletzungen des Zahnfleischs und Schädigungen der Zähne vermieden. Lassen Sie sich von Ihrem zahnärztlichen Team beraten und unterstützen.

Richtig Zähne putzen
Wie oft sollte man Zähne putzen, wie lange und mit welcher Technik? In dieser Videoreihe erläutert Ihnen unsere Spezialistin Frau Strauss die Grundlagen der Mundhygiene.